脑卒中引起眩晕的主要类型及特点
2022-09-11 ANDs ANDs
认识脑血管病的病史特点和前庭、视眼动系统体征,是非经典型后循环缺血性脑卒中诊断的关键。通过系统的病史采集、眩晕床旁查体、前庭功能检查、影像学检查,经过综合分析,大多数患者可以得到正确的诊断。
脑卒中引起眩晕的主要类型及特点
1椎基底动脉系统短暂性脑缺血(VA-TIA)
1. TIA 性单纯眩晕发作
单纯孤立的眩晕发作可以是 VA-TIA 的唯一症状,62% 就诊于眩晕门诊的患者表现为单纯眩晕发作(不伴其他体征),其中 19% 患者是 TIA 的首发形式。
TIA 性单纯眩晕发作,可 1 分钟到数分钟不等,1 天可有数次发作。42% 反复发作的 VA-TIA 性单纯眩晕发作最终发生脑梗死。但时间不等,短者 1-10d 后出现脑梗死,长者 2 年后发生脑梗死。
TIA 性单纯眩晕发作是脑梗死的预警,若能在这段时间及时诊治,可有效减低脑梗死的发生率。
2. 旋转性椎动脉综合征(RVAS)
RVAS 指头部转动引起的发作性眩晕、眼震和共济失调。绝大多数患者存在一侧椎动脉优势、另一侧椎动脉狭窄或闭塞,头部转向优势侧时,优势侧椎动脉受压产生症状,头恢复正中位后可恢复。
TCD 可用于筛查,转头后见 PICA 流速显著下降。
2小脑梗死、脑干梗死
脑干和小脑病变在眩晕/头晕疾病谱中占 7%-12%。病因以脑梗死最多,其次为脑出血、脱髓鞘疾病、肿瘤、感染和变性病等。
1. 小脑后下动脉(PICA)、Wallenberg 综合征、VA 或 PICA 病变
临床表现:眩晕、眼震、共济失调(前庭神经核、小脑下脚),构音障碍、饮食呛咳、吞咽困难(疑核),同侧头面部痛温觉障碍(三叉神经脊束核),对侧半身痛温觉障碍(脊髓丘脑侧束),Horner 征。
头部脉冲试验(HIT)阴性有助于区别 PICA 引起的小脑梗死与内耳疾病进行区分。
一般 PICA 供血区梗死不会出现听力下降。
2. 小脑前下动脉(AICA)
起源于基底动脉,AICA 区域的梗死很少表现为孤立性眩晕,大多数伴有单侧听力下降(耳蜗缺血)及脑干体征如面瘫、Horner 征,或交叉感觉障碍等。最常见的是听力和前庭功能同时受损。
3无体征卒中
约 79% 无体征卒中为缺血性卒中,约 4% 为小量出血。大多发生在椎基底动脉分支的远端或末梢,以眩晕发作为主,没有明显神经系统缺损体征。
1. 单纯孤立性眩晕
以单纯眩晕发作为特征,缺乏明确体征,称其为孤立性血管源性眩晕发作。
2. 位置性眩晕
可以是椎基底动脉卒中的唯一症状。出现在四脑室背外侧急性梗死、小脑绒球小结叶梗死、小脑蚓部少量出血患者。
3. 迷路缺血性梗死
内听动脉发自于基底动脉下段或 AICA。病人年龄较大,起病甚快,既往无类似眩晕发作。诊断较难。
表现:突然发生剧烈的旋转性眩晕,可伴恶心呕吐,若同时有前庭耳蜗动脉受累则伴有耳鸣耳聋。
颅脑 MRI 检查无异常发现,无神经系统缺损体征。
4脑小血管病
主要为脑白质病(WMD)
-
累及运动系统:步速明显迟缓,协调能力降低,应变能力减退。
-
累及脑干:明显的平衡失调,步态不稳。这可能与脑干 WMD 累及了在脑干穿行的前庭脊髓束、皮层脊髓束、脊髓小脑束、内侧纵束以及前庭小脑和小脑前庭之间的传导通路有关。
-
累及前庭功能时,患者跌倒风险较没有前庭功能障碍者增加约 8 倍。
未知病因的头晕患者可以考虑筛查脑白质病变
5少见部位:半球及丘脑梗死、出血性病变
1. 前循环缺血性病变与眩晕/头晕
岛叶皮质和颞上沟或颞中沟——前庭皮质,接受来自半规管和耳石的传入纤维。前庭和听觉皮质主要由大脑中动脉供血。
该区域梗死或出血等急性病变引起主观视觉垂直线向对侧倾斜、身体侧倾、步态不稳、罕见恶心、旋转性眩晕不伴眼震以及其他脑干和小脑表现。
2. 出血性脑血管病与眩晕/头晕
表现为单纯头晕的罕见。出血性病变重:脑干出血(5%)和小脑出血(10%)
病因:高血压、后颅窝脑血管畸形(海绵状血管瘤、AVM、静脉畸形、毛细血管扩张)、肿瘤、抗凝剂和创伤。
常见表现:眩晕和头痛,多组神经系统体征。
如何识别非经典型脑卒中引起的眩晕?
血管源性眩晕是一组由不同病因、危险因素和病理改变引起的脑血管循环障碍的突发事件,脑血管性血管因素是常见病因之一。
责任血管与常见症状
脑血管性血管因素多数由椎基底动脉系统引起,常见与眩晕相关的血管有小脑下前动脉、基底动脉、小脑后下动脉,而大脑后动脉和小脑上动脉引起的眩晕相对少见。
小脑下前动脉(AICA)供血区卒中:多伴有耳蜗症状。Lee等人报道称,63%的AICA供血区的卒中患者有听力改变,少数(7.4%)仅表现为眩晕伴随耳蜗症状。
基底动脉(VA)供血区卒中:多伴有其他颅神经及长束征,罕见有小灶性梗死不伴有神经系统缺损症状,仅见个案报道。
小脑下后动脉(PICA)供血区卒中:PICA的全供血区梗死,临床表现为延髓背外侧和小脑共同的症状。PICA中央支或侧支区梗死,表现为类似于前庭神经炎的小脑梗死。Lee等人报道240例小脑梗死中14例仅表现为孤立性眩晕,有PICA内侧分支梗死造成。
经典性眩晕与非经典型眩晕
经典型眩晕患者大多伴有神经系统症状和体征,常见症状有面部麻木(面瘫)、复视、构音障碍、吞咽困难、一侧肢体活动不利、共济失调。常见后循环经典型眩晕综合征可见下表。
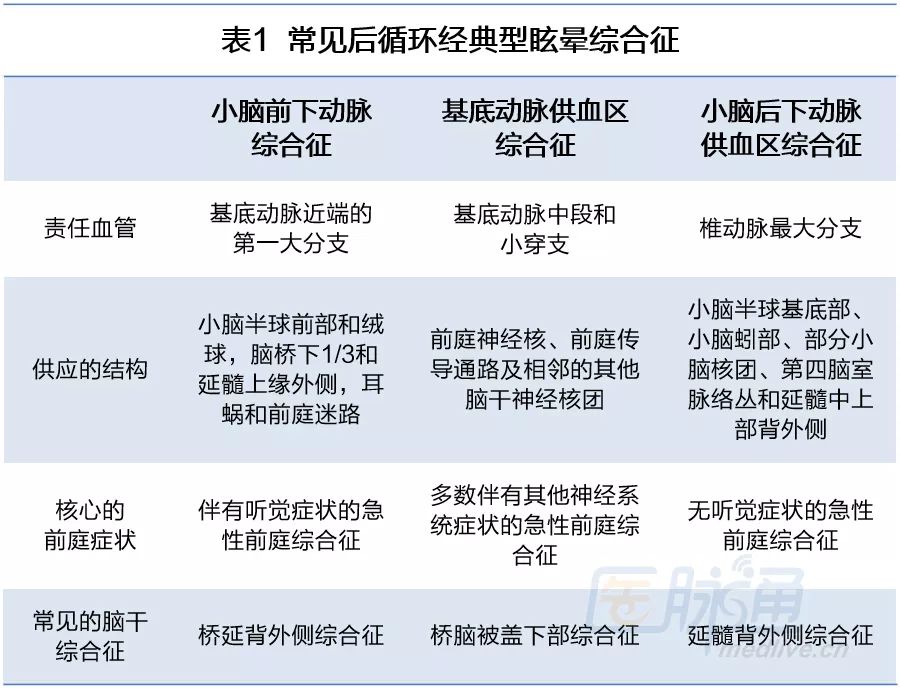
非经典型眩晕患者表现为持续性眩晕或头晕、不稳感,不伴或很少伴有其他神经系统体征,常见症状类似于前庭神经元炎和迷路炎。
非经典型眩晕发病率低,国外文献报道发病率约为3%~68%不等,国内报道则为13%左右。王教授所在的解放军305医院2017年发病率为32%。患者预后较好,但诊断率低,误诊率高。
诊断要点
病史采集
眩晕病史采集需要涉及到主要症状、起病方式、持续时间、发作类型、诱发因素、伴随症状、其他各种病史等方面。
根据Newman Toker等人的研究,即使患者没有脑干和小脑体征,当血管病危险因素≥3个时,对血管源性单纯孤立性眩晕阳性预测值达62%以上,也应给予脑血管病治疗和处理。
此外,其他诱发因素还包括噪音、外伤、感染、情绪、直立性体位变化、位置变化(头位相对于重力空间位置的改变)。有的中枢性病变临床表现也可类似于良性阵发性位置性眩晕(BPPV)发作的症状,称之为CPPV。
起病方式上,患者通常为急骤起病,也可为反复发作性、急性起病或慢性起病。非经典型眩晕患者多为急骤起病,而经典型可为急骤起病或急性起病。
眩晕查体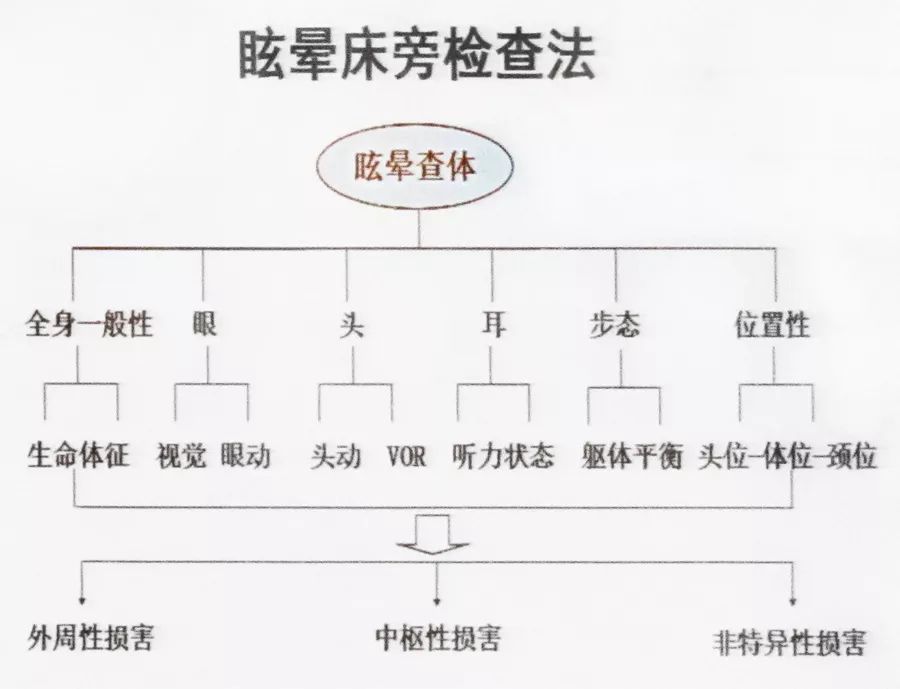
眼部检查是眩晕查体的重要组成部分之一。眩晕患者常有多种眼部体征,尤其发作早期。
眼动检查是认识耳源性、眼源性以及神经源性疾病的窗口,及时捕捉到这些异常眼征有助于早期诊断;而不认识这些眼征,可能会导致错失早期诊断的机会。常见中枢源性眼震特点可见下表。

阳性眼侧倾征(OL):脑干卒中患者中,下橄榄核-小脑通路损害可出现眼侧倾,如果累及下橄榄核发出的未交叉的爬行纤维损害,则出现同侧眼侧倾;交叉后损害则为对侧眼侧倾。对于小脑卒中患者,可有阳性眼侧倾体征,眼倾斜可伴同侧扫视过冲,对侧扫视欠冲。
阳性眼偏斜体征(OTR):脑干卒中可出现眼偏斜阳性体征,耳石传导系统交叉之前,脑桥下部及延髓受累为同侧眼偏斜;交叉之后,桥脑上部及中脑受累为对侧眼偏斜。小脑小结叶损害可出现对侧的OTR阳性。
头脉冲检查(HIT):由于外周性疾病未累及前庭眼反射(VOR)反射弧的完整性,HIT检查通常为阴性,正确率达90%。急性眩晕伴阴性头脉冲体征需高度警惕中枢源性疾病。
中枢源性摇头眼震(HSN):倒转性眼震,眼震方向与摇头图刺激平面不一致,倒转性眼震在单侧小脑梗死的发生率约为62%,其中96%为下跳性眼震。
异常听力体征:非经典型脑干卒中可伴随听力下降,听力检查结果符合感音性耳聋特点,神经科医生应当予以重视。
视跟踪和扫视异常:慢扫视为脑干病变引起水平或垂直启动中枢中脉冲神经元数目减少所致;一侧小脑背蚓部病灶产生同侧跟踪异常引发扫视欠冲,小脑顶状核病变引发扫视过冲。
异常步态体征:脑卒中造成前庭脊髓反射通路异常、偏侧肌力下降、深感觉障碍等,常引起步态、平衡的异常。评估步态和平衡是床旁检查的重要组成部分。
鉴别诊断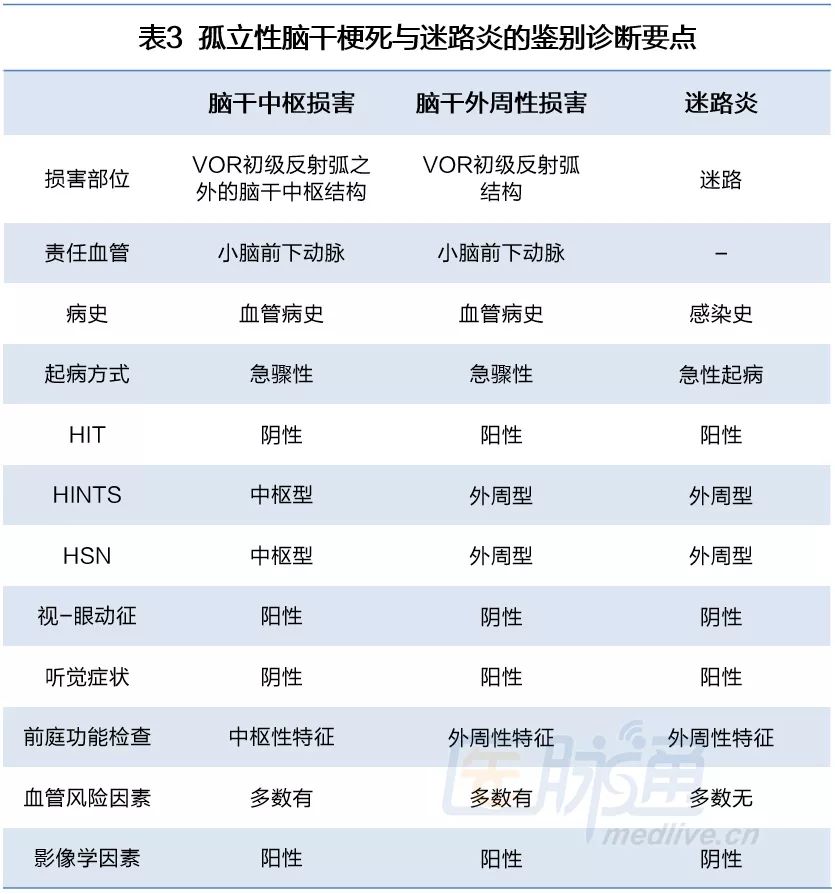
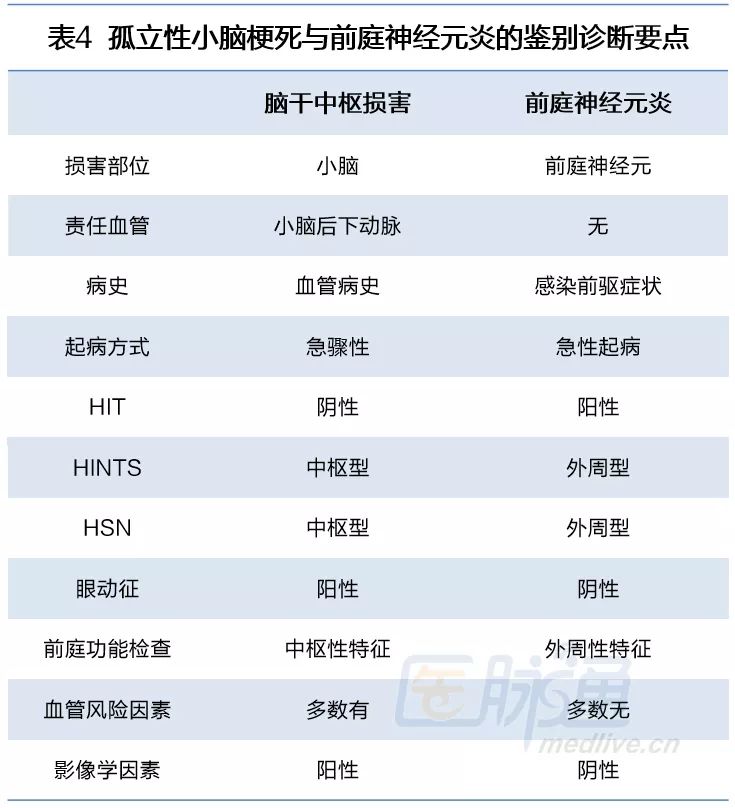 小结
小结
认识脑血管病的病史特点和前庭、视眼动系统体征,是非经典型后循环缺血性脑卒中诊断的关键。通过系统的病史采集、眩晕床旁查体、前庭功能检查、影像学检查,经过综合分析,大多数患者可以得到正确的诊断。
对于有脑血管病风险因素、HIT为阴性、早期影像学检查结果为阴性的患者,需要密切跟踪随访观察,警惕临床漏诊或误诊。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言






