怎样甲状腺结节性质?评价四种超声技术
2017-12-11 陈正雷,张煜华 中国中西医结合影像学杂志
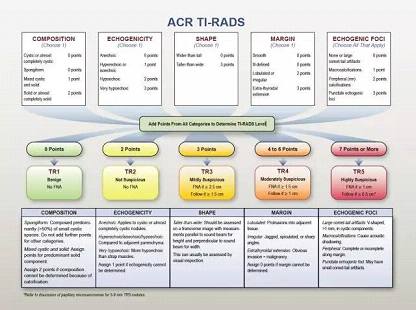
这几种检查方法都有各自的局限性,单纯应用某一种检查方法对鉴别诊断甲状腺结节良恶性诊断信心不足。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言











#结节性#
28
#超声技术#
38
#评价#
34
学习
74
学习了新知识
57
学习了很有用不错
69