盘点:2016颅内出血进展一览
2016-09-19 MedSci MedSci原创
颅内出血(intracerebral hemorrhage,缩写:ICH )是指脑中的血管破裂引起出血,因此由血管获得血液的脑细胞受到破坏的同时,由于出血压迫周围的神经组织而引起障碍。通常颅内出血会和体温过高合并出现。此症状会增加脑部耗氧量,进而造成脑部氧气供应不足。【1】J Am Heart Assoc:急性心梗后,颅内出血的发生率和预测因子为了解决急性心肌梗死(AMI)后,关于颅内出血(I
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
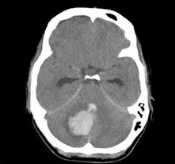




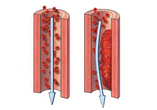





颅内出血现在是越来越多,几乎每天都能遇到,应该与心脑血管病越来越多有很大关系。
46