内侧髌股韧带重建常见并发症技术失误及手术关键点
2012-08-21 pirate_ship 丁香园
内侧髌股韧带是髌骨的主要限制结构,在屈膝30°之前可有效拮抗髌骨外移。从完全伸膝位至屈膝70°位,该韧带均可保持等长状态,有研究结果表明,当髌骨外移达到26mm时,内侧髌股韧带的平均抗拉强度可达208N。在87%的髌骨外侧脱位病例中均存在内侧髌股韧带的损伤。近来,关于重建内侧髌骨韧带恢复髌股关节稳定的研究逐渐增多,但并未见到此手术长期疗效的报道。 &
内侧髌股韧带是髌骨的主要限制结构,在屈膝30°之前可有效拮抗髌骨外移。从完全伸膝位至屈膝70°位,该韧带均可保持等长状态,有研究结果表明,当髌骨外移达到26mm时,内侧髌股韧带的平均抗拉强度可达208N。在87%的髌骨外侧脱位病例中均存在内侧髌股韧带的损伤。近来,关于重建内侧髌骨韧带恢复髌股关节稳定的研究逐渐增多,但并未见到此手术长期疗效的报道。
来自美国约翰霍普金斯大学Bayview医疗中心骨科的一组医生通过文献回顾和临床观察,对内侧髌股韧带重建术的常见并发症、技术性失误及手术成功的关键因素进行了总结,相关内容作为AAOS精选,发表于最近一期的JBJS(Am)上。
1、常见并发症
a、膝关节活动范围受限;
b、关节纤维粘连;
c、复发性髌骨外侧不稳;
d、髌骨内侧不稳;
e、髌股关节病变;
f、骨折;
g、移植物失效;
h、关节积血和手术切口并发症;
i、内植物源性疼痛;
引起上述并发症的原因包括:移植物张力过高、医源性因素、外伤、隧道定位失误等。
2、手术成功的关键因素:
a、病例的选择:
单纯性髌骨外侧不稳病例疗效较好,无法缓解髌骨外侧高压、轨迹不良和髌股关节病变的相关症状;
髌骨内侧不稳是手术禁忌证;
b、备选手术或同期手术
髌股关节不稳通常由多重因素引起,包括内侧髌股韧带失代偿、髌股关节对线不良、关节过度松弛和/或骨结构异常等。
需根据患者的具体情况进行针对性手术治疗;
c、移植物张力
移植物保持适度张力是内侧髌股韧带重建手术成功的关键因素。
重建后的髌骨外移幅度应保持在2/4-3/4髌骨宽度,不宜过紧;同时,应确保屈膝0°-30°范围,髌骨处于滑车的中心位置
术前、术中均应与健侧髌骨进行比较,有助于确定移植物的张力;
术中屈曲患膝,待髌骨完全进入滑车后再拉紧移植物,可有效预防移植物张力过高。
d、隧道的定位
髌骨隧道的定位因人而异,强调解剖位重建;
钻取髌骨隧道时,应避免累及髌骨前皮质和关节面;
钻取髌骨隧道时,以手指触及关节面作为参照,有助于保持合适的隧道方向;
髌骨隧道在矢状面上应通过髌骨的中心,
股骨隧道应定位于内侧髌股韧带的等长点上(收肌结节与股骨内上髁之间,股骨内上髁以近13.3±2.4mm,收肌结节以远6.2±1.5mm);
若股骨隧道定位困难,可扩大手术切口或采用术中透视进行辅助,以确保处于正确的位置;
图1 1名内侧髌股韧带重建患者的术后侧位X线片(图1-A)和轴位CT扫描(图1-B)图像。显示股骨隧道位置过于偏前和偏近端。图中红点表示正确的股骨隧道位置,为韧带的等长点。
图2 关节镜探查所见。此病例因移植物张力过高导致髌骨内倾,髌骨内侧面骨性关节炎。
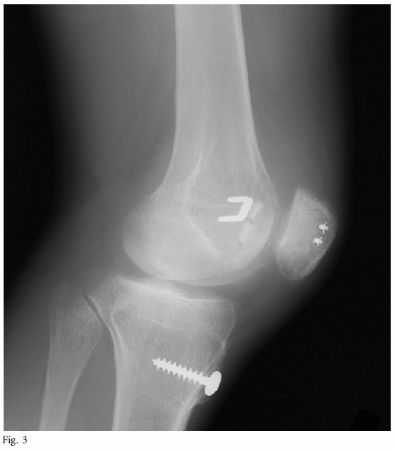
图3 一名接受Albee截骨和内侧髌股韧带重建患者的术后侧位X线片,图中显示股骨隧道位置偏前。
图4 关节镜探查所见。显示因移植物张力过高,导致内侧髌股关节重建术后股骨滑车重度磨损。
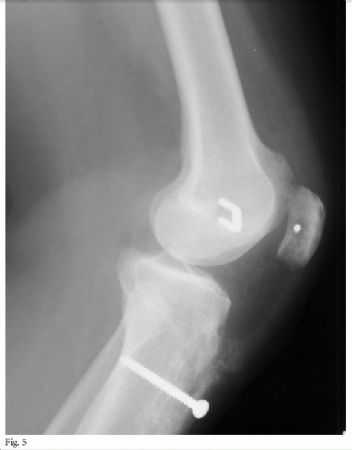
图5 另一名接受内侧髌股韧带重建患者的术后X线片,图中显示股骨隧道过于偏前。
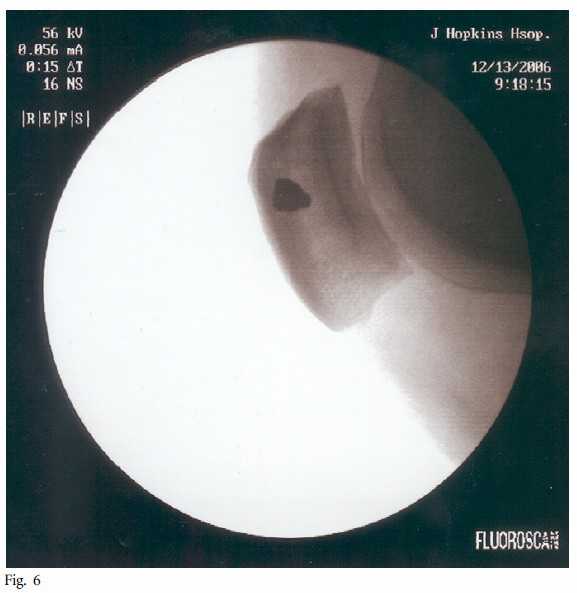
图6 术中透视,确认髌骨隧道的位置。
e、移植物的固定
移植物的选择和固定应在保持移植物的机械强度的同时,尽可能预防移植物的失效;
降低内植物的突起高度并增加固定强度,有助于降低股骨和髌骨隧道区疼痛的发生率;
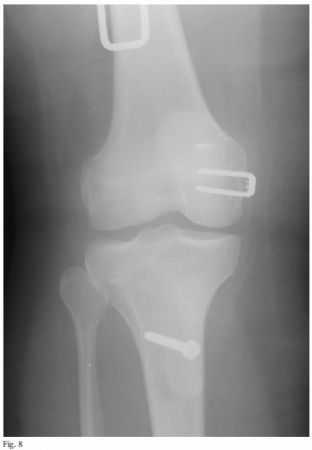
图8 术后AP位X线片,显示股骨侧固定装置突起高度过高。

图9 术后大体像,显示髌骨隧道固定装置突起高度过高。
f:膝关节解剖异常的理解
许多髌股关节不稳的患者均存在一定程度的膝关节解剖异常,包括髌骨高位或滑车发育不良;
术前和术中应注意发现和识别异常解剖结构,并对移植物的张力和定位进行相应的调整。

图7 关节镜探查所见,图中显示滑车发育不良,很难辨认正常的骨性标志。(图中下部为股骨滑车)
综上所述,内侧髌股韧带重建手术成功的关键因素在于:正确把握适应证,全面理解髌骨的骨性和软组织限制结构间的相互作用。术前细致查体,针对患者的病理改变确定是否需要同期进行内侧支持带远侧重排手术。正确选择股骨和髌骨侧隧道位置,恢复正常的髌股关节对线。而大多数内侧髌股韧带重建术的并发症均源自技术性失误,均是可以避免的。
原文链接:
Tanaka MJ, Bollier MJ, Andrish JT, Fulkerson JP, Cosgarea AJ. Complications of medial patellofemoral ligament reconstruction: common technical errors and factors for success: AAOS exhibit selection. J Bone Joint Surg Am. 2012 Jun 20;94(12):e87.
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言











#关键点#
0
#并发#
31
#韧带#
24